یکی از مسائل کلیدی برای جلوگیری از بحران کووید ۱۹، تست تشخیص و ردیابی وضعیت بیماران است. تستها تنها راه پیبردن به میزان عفونت ویروسی یا انتقال آن به افراد دیگر هستند. با وجود اهمیت بالای تستها، برخی کشورها نسبت به دیگر مناطق تستهای بیشتری تولید کردهاند و از اینرو دسترسی تستها برای تمام افراد در سراسر جهان یکسان نیست. دلیل این مسئله به عوامل متعددی وابسته است که میتوان به مشکلات زمانبندی، تهیه و توزیع و پیچیدگی جمعآوری نمونهها و بررسی دقیق تستها اشاره کرد.
کشورهایی که در زمینهی تست، سریع عمل کردند به بیشترین موفقیت در مقابله با ویروس عامل کووید ۱۹ رسیدند. برای مثال کره جنوبی، تست را از کلینیکها، بیمارستانها و مراکز سیار آغاز کرد. اولین مورد مبتلا به کووید ۱۹ در کره جنوبی در تاریخ ۲۰ ژانویهی ۲۰۲۰ ثبت شد. شش هفته بعد، در تاریخ ۱۶ مارس، آمار تست این کشور به ۲/۳ در ۱۰۰۰ نفر رسید.
از طرفی، آمار تست ایتالیا که اولین مورد آن در ۳۱ ژانویه ثبت شده بود، شش هفته بعد به ۱/۶۵ در ۱۰۰۰ نفر رسید. با اینکه آمار مبتلایان ایتالیا به شکل چشمگیری افزایش یافته بود، حالا آمار تست در این کشور به ۲۴/۵ در هزار نفر رسیده است؛ اما ازآنجاکه ایتالیا شروع کندی داشت، به سختی میتواند کل مبتلایان را تشخیص دهد. آمار تست اسپانیا حالا به ۲۰ در ۱۰۰۰ نفر، استرالیا ۱۷، کانادا ۱۵، ایالات متحده ۱۲ و بریتانیا شش در هزار نفر رسیده است.

متخصصان در حال انجام تست Covid 19 در بالیناس کالیفرنیا، ۲۰ آوریل ۲۰۲۰؛ این شهر در تلاش است برای کل جمعیت خود (۱۶۰۰ نفر) تست را انجام دهد
شروع دیرهنگام تستها میتواند بهمعنی افزایش شانس گسترش ویروس در کل جامعه باشد. درنتیجه مشکلات اقتصادی دیگری هم به وجود میآیند. برای مثال تقاضا بالا میرود و تأمین از کنترل خارج میشود. درنتیجه، کشورهایی که دیرتر به ویروس واکنش نشان دادند به تستهای بیشتری برای شناسایی موارد مبتلا نیاز دارند.
تستها بهتنهایی به کاهش بیماری منجر نمیشوند. برای مثال، هنوز پرسشهایی دربارهی اطمینانپذیری نتایج تست برای افراد بدون علامت وجود دارد و بزرگترین گامهایی که کشورها در این مسیر برداشتهاند شامل ترکیب تست با ردیابی تماس و دیگر اقدامات برای مهار بوده است. بااینحال، مسئولان سلامت و بهداشت عمومی از طریق همین تستها میتوانند به جمعآوری دادههای مختلف بپردازند و تصمیمهای مناسب را اتخاذ کنند. برای مثال میتوانند براساس نتایج تستها دربارهی میزان شدت و محدودیت فاصلهگذاری اجتماعی تصمیم بگیرند.
چرا افزایش تستها کار دشواری است؟
کشورهای عقبمانده همچنان برای افزایش ظرفیت تستها تلاش میکنند. برای مثال، وزیر بهداشت بریتانیا از افزایش مقیاس تستها به ۱۰۰ هزار تست در روز تا آخر ماه آوریل خبر داد که ده برابر این آمار در پایان ماه مارس است.
اما در رابطه با تست کووید ۱۹، افزایش ضریب اجرای تست به اندازهی ده یا صد برابر در شرایط اورژانسی کار سادهای نیست. یکی از دلایل این دشواری این است که تست دقیق کووید ۱۹ نیازمند هماهنگی تعدادی از فرآیندها است. در درجهی اول باید کیتهای تست تهیه شوند. ابزاری مثل سواب (نمونهبردار حلق) و مواد شیمیایی دیگر برای پردازش تستها لازم هستند. سپس تستها باید برای متخصصان آزمایشگاهی ارسال شوند و آنها با استفاده از دستگاه PCR به تحلیل نمونهها بپردازند که این فرایند بسیار دشوار و پرزحمت است. در مرحلهی آخر، به پذیرش نمونهها و گزارش نتایج صحیح به مردم نیاز است.
آزمایشگاهها که در گذشته صرفا به پژوهش میپرداختند، امروزه نهتنها تستهای دقیق انجام میدهند بلکه باید برای جمعآوری اطلاعات بیمار سیستمهای مدیریتی و کامپیوتری جدید پیاده و سپس نتایج را بین بخشهای بهداشت و درمان توزیع کنند. با پیچیده شدن وضعیت، کشورهایی مثل بریتانیا و ایالات متحده در تأمین و توزیع تستها به مشکل برخوردند. مشکل اصلی، نه نبود مواد خام بلکه اطمینان از خلوص و ترکیب صحیح آنها بود. هر کدام از تستها، ترکیب منحصربه فردی از تقریبا ۲۰ مادهی شیمیایی هستند. هر مجموعه، مستلزم بستهبندی منحصربه فرد خود است. تولید کیتهای تست دقیقا مانند ساخت دارو، فرآیندی زمانبر و دشوار است.

کارکنان در حال آمادهسازی بخشهای کیت تست در کره جنوبی، مارس ۲۰۲۰؛ تأمین مواد لازم برای تست برای بسیاری از کشورها با چالشهایی همراه بوده است
علاوه بر مواد شیمیایی، بسیاری از آزمایشگاهها فاقد دستگاههای مجاز دولتی هستند. در ایالات متحده و کره جنوبی، آزمایشگاهها صرفا مجاز به پذیرش درخواستهایی بهنام کسب مجوز فوریتی هستند. آزمایشگاهها با این مجوز میتوانند تستهای خود را براساس پروتکلهای دولتی توسعه دهند و متناسب با تجهیزات آنها را تغییر دهند.
طبق قانونی کلی، هرچقدر اجرای تستی آسانتر باشد، مرحلهی تولید آن دشوارتر بوده است. تولید اولین تستهای کووید ۱۹ کار سادهای بود اما نیاز به تخصص بالایی داشت. بسیاری از تستهای اولیه تقریبا به چهار ساعت زمان نیاز داشتند: دو ساعت کار دستی و دو ساعت کار دستگاهی. ابزارهای Roche و Abbot که در برخی آزمایشگاهها موجود هستند میتوانند در هر زمان ۸۰ الی ۱۰۰ نمونه را اجرا کنند. این ابزارها معمولا خودکار هستند اما تکنسینهای ماهر باید با آنها کار کنند. تستهای سادهتر که در بیمارستانهای کوچکتر اجرا میشوند، بازار را فرا گرفتهاند اما دسترسی به آنها پراکنده است. پس از تهیهی تست و تنظیم آزمایشگاه، میتوان فرایند را با مرحلهی پیشتست آغاز کرد.
روال پیشتست
مرحلهی پیشتست با سواب بینی آغاز میشود. در این فرایند از میلهای باریک و طویل و انعطافپذیر استفاده میشود که میتواند تا گوش گسترش یابد. جنس این میله از نایلون یا فوم است و پنبه نیست؛ زیرا پنبه مانع از تست میشود.
سواب بینی، میلهای طویل و باریک است که میتواند تا گوش گسترش یابد
به دلیل بحران کووید ۱۹، حتی تهیهی سواب هم کار دشواری بود. مؤسسهی کوپان، مستقر در شمال ایتالیا با وجود شرایط قرنطینه، مجوز ویژهی دولتی برای ادامهی تولید را دریافت کرد. شرکت پزشکی پوریتان واقع در ماین هم از کمبود نیروی کار رنج میبرد. درنتیجه، سواب بینی، در شرایط فعلی ابزارهای ارزشمندی بهشمار میآیند. تعدادی از کارآفرینها تولید تستهای بیشتر را با پرینت سهبعدی آغاز کردهاند اما مانند هر فناوری دیگری با مشکلاتی روبهرو هستند. فروشندهها هم مجبورند برای ابزار تست، ده برابر بیشتر از گذشته هزینه کنند.
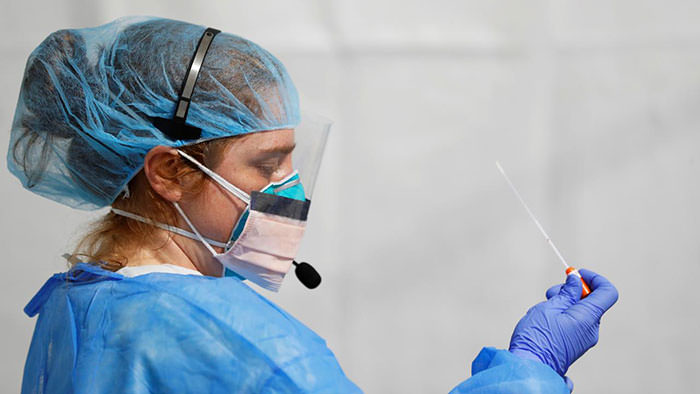
پس از تحویل سواب بینی به آزمایشگاه، تکنسینی ماهر که مانند پرستارها و پزشکان، لباس محافظتی بر تن دارد، میلهی نمونهبرداری را در جعبهی ایمنی زیستی قرار میدهد که جعبهای شیشهای با جریان هوای کنترل شده بهمنظور پیشگیری از فرار ویروس است. این فرایند بسیار خطرناک است زیرا در آن قطراتی تولید میشود که هرکدام میتواند حاوی میلیونها ویروس باشد و کارکنان آزمایشگاه را آلوده کند. همچنین ممکن است ویروسها روی نمونههای دیگر بنشینند و در این صورت، حتی نتیجهی تست افراد غیرمبتلا، مثبت اعلام شود.
مدیران آزمایشگاه، عاشق تشبیه آشپزی هستند، به اعتقاد آنها برای اجرای تستی آزمایشگاهی باید به اندازهی آشپز به جزئیات توجه داشت و هر کدام از مواد اولیه را در زمان مناسب با ترتیب و دمای مناسب ارزیابی کرد؛ اما برخلاف آشپزی که خطای آن میتواند صرفا مزهی غذا را تغییر دهد، خطاهای آزمایشگاهی میتوانند به قیمت جان افراد تمام شوند.

تنها یک قطرهی بینی میتواند حاوی میلیونها ویروس باشد. به همین دلیل کارکنان آزمایشگاه باید پوشش کامل محافظتی داشته باشند
به گفتهی دکتر کیمبرل چاپین، استاد آسیبشناسی دانشکدهی پزشکی وارن آلپرت از دانشگاه براون و رئیس بخش میکروبیولوژی مرکز پزشکی LifeSpan: «حتی یک سکسکه میتواند همه چیز را خراب کند.» تعداد تکنسینهای خبره دارای مهارت بالا برای تست در بسیاری از کشورها پائین است.
مرحلهی تست
مرحلهی تست مستلزم دو گام مهم است. اولین گام، استخراج یا بازیابی ویروس احتمالی از مادهی مخاطی بینی و دومین مرحله کشف ویروس است. تکنسینها با پوششهای ویژه به دستکاری نمونهها در لولهها میپردازند تا بتوانند از طریق تجزیهی شیمیایی، پوشش ویروسی (تاج ویروس کرونا) را باز کنند و RNA آن را ایزوله کنند.
در مرحلهی بعد، RNA را روی دیسک با سوراخهای کوچک قرار میدهند. هر RNA دارای واکنشگری است که بخشهای خاصی از ژنوم ویروسی کووید ۱۹ را دنبال میکند. سپس دیسکها وارد دستگاهی میشوند. در این دستگاه مواد شیمیایی، بخشهای کوچک ژنوم ویروس را تا یک میلیارد برابر تکثیر میکنند. سپس با آشکارساز فلوئورسنتی این بخشهای کوچک را بررسی میکنند و به وجود کووید ۱۹ پی میبرند.
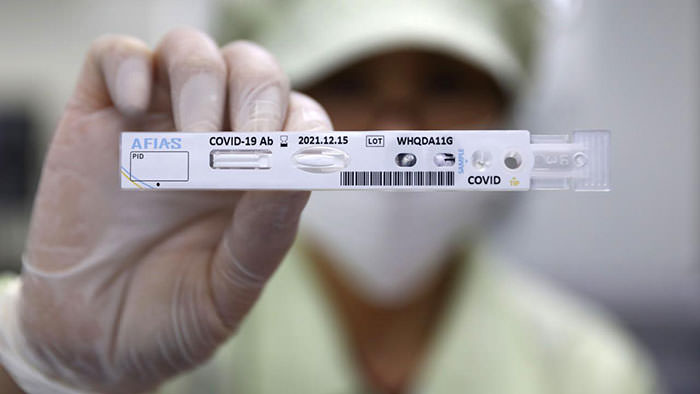
کارمندی که کیت تست کووید۱۹ را نگه داشته است. چونچئون، کره جنوبی
اگر نمونهی بیماری فاقد ویروس باشد، هیچ اتفاقی رخ نمیدهد؛ یعنی هیچ تکثیر یا درخششی دیده نخواهد شد. در مرحلهی بعد، تکنسین به بررسی موارد کنترلی (نمونههای مثبت و منفی) میپردازد، نتایج را وارد کامپیوتر میکند و به فراخوانی آنها میپردازد.
تضمین دقت
بدترین تست، آزمایش اشتباه است. آزمایشگاهها برای تضمین دقت و اطمینانپذیری باید پس از بررسیهای کافی به تست بیمارها بپردازند. این تستها معمولا تا شش هفته زمان میبرند اما تکنسینها برای تسریع فرایند، دو نوبت در روز مشغول به کار هستند. گاهی اوقات ممکن است تست بیمار حتی در طول بیماری، منفی اعلام شود؛ یعنی ممکن است ویروس در ریههای بیمار باشد و دیگر در بینی او وجود نداشته باشد. یا اینکه نمونهبرداری به درستی انجام نشده باشد. البته، این شرایط نشان میدهند که نمونهبرداری از بینی تنها یکی از روشهای جستجوی ویروس زنده در بیمار است.
اما آخرین ترفند، تست خون است: تست پادتن یا تست سرم شناسی که برای بررسی سوابق بیماری در گذشته و چگونگی توسعهی سلولهای ایمنی برای احیای فرد، انجام میشوند. در این تست بخشی از واکنش ایمنی اشخاص به بیماری کشف میشود که میتواند بهمعنی وجود پادتنها باشد. همچنین ممکن است پادتنها از بیماران در برابر ابتلای مجدد محافظت کنند. ابداع تست دقیق پادتن، با چالشهای زیادی همراه است. برای مثال این تست باید سلولهای ایمنی را به دقت بررسی کند و البته ممکن است برخی افراد بدون توسعهی پادتن بهبود پیدا کنند.
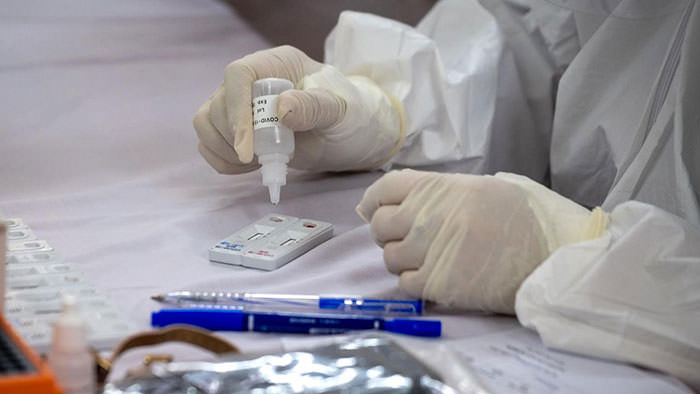
متخصصی در حال تست نمونههای خون برای کووید ۱۹، هانوی، ویتنام
حتی هنوز مشخص نیست، بیماران مبتلا به کووید ۱۹ پس از بهبود، باز هم آسیبپذیر هستند یا خیر؛ زیرا هنوز هیچ تست پادتنی مطمئنی در این باره انجام نشده است. بریتانیا هم میلیونها تست پادتنی را خریداری کرده است که هیچ فایدهای نداشتهاند.
از تمام این یافتهها میتوان یک درس گرفت: نباید هشدارهای مختصصان را دربارهی آمادگی جهان برای ویروسهای خطرناک و اجتنابناپذیر نادیده گرفت. بخشی از این آمادهسازی، شامل سیستمی جهانی برای توسعهُ، اثبات و توزیع تستها برای ویروسهای جدید در مدت زمانی کوتاه است. حالا بیش از هر موقعی باید به کارکنان آزمایشگاهی تکیه کرد که در خط مقدم این بیماری قرار دارند.








دیدگاه تان را بنویسید