در طول هفتهی سوم مارس، همانطور که ویروس کرونای عامل کووید ۱۹ حملهی خود به شهر دیترویت را آغاز کرده بود، آمبولانسی با سرعت برای رسیدن به بیمارستان هنری فورد از خیایانهای شهر عبور میکرد. درون آن، یکی از کارکنان یک شرکت هواپیمایی حضور داشت که سعی داشت بفهمد چه چیزی برای او اتفاق افتاده است.
این زن ۵۸ ساله نیز مانند صدها بیمار دیگر مبتلا به کووید ۱۹ که اتاقهای اورژانس شهر را پر کرده بودند، دچار تب، سرفه و درد عضلانی بود. اما اتفاق دیگری نیز درحال رخ دادن بود. چیزی که موجب شد او بهطور ناگهانی دچار مشکل جهتیابی شود و نتواند چیزی بهجز نام خود را بهخاطر آورد.
پزشکان بیمارستان هنری فورد زن را برای کووید ۱۹ مورد آزمایش قرار دادند و نتیجهی آزمایش او مثبت بود. زن تحت سیتیاسکن و MRI قرار گرفت. تصاویر حاصل، نشاندهندهی التهاب مغز بود و چینخوردگیهای مغز بهسمت جمجمهی بیمار متورم شده بود.
روی صفحهی نمایش کامپیوتر، ضایعات سفیدرنگی منظرهی خاکستری مغز را نقطهنقطه کرده بودند که هرکدام با نورونهای مرده و درحال مرگ پر شده بود. ضایعات مذکور در مناطقی رخ داده بود که بهطور معمول سیگنالهای حسی را انتقال داده، هشیاری را تنظیم کرده و به حافظه دسترسی پیدا میکند. این نقطهها که روی صفحهی نمایش به رنگ سفید دیده میشدند، در شبکهی الکتریکی مغز بیمار تیرهرنگ بودند.
پزشکان وضعیت خطرناکی را که آنسفالوپاتی خونریزیدهندهی نکروزکننده حاد (ANE) نام دارد، در او تشخیص دادند و این نتایج را ماه گذشته در مجلهی Radiology تشریح کردند. این عارضهای نادر است که گاهی اوقات همراهبا آنفلوانزا و عفونتهای ویروسی دیگر و معمولا در کودکان رخ میدهد.
درمورد آنفلوانزا، دانشمندان معتقدند که چنین آسیب مغزی بهوسیلهی خود ویروس ایجاد نمیشود بلکه براثر طوفان مولکولهای القاکنندهی التهاب (سیتوکینها) رخ میدهد که گاهی در جریان یک عفونت، بیشازحد بهوسیلهی سیستم ایمنی فرد تولید میشوند. دانشمندان هنوز در تلاشاند تا متوجه شوند که آیا همین اتفاق درمورد کووید ۱۹ نیز رخ میدهد و اینکه آیا ویروس کرونا جدید که SARS-CoV-2 خوانده میشود، واقعا بهطور مستقیم به سیستم عصبی حمله میکند. این یک سؤال بیجواب است که پاسخ به آن میتواند نتایج گستردهای برای نحوهی تشخیص و درمان بیماران مبتلا به کووید ۱۹ داشته باشد.
احتمالا شما با نشانههای معمول کووید ۱۹ یعنی همان بیماری که تاکنون بیش از ۱۶۱ هزار نفر را در سرتاسر جهان به کام مرگ فرستاده است، آشنا هستید: تب، سرفه و دشواری تنفس. اما چندین هفته است که حکایت نشانههای عجیب دیگر (سردرد، گیجی، تشنج، سوزن سوزن شدن و بیحسی، از دست دادن حس بویایی یا چشایی) هیاهوی زیادی برپا کرده است.
درحالحاضر، دادههای منتشرشده درمورد فراوانی بروز این نوع نشانههای عصبی درمیان بیماران کووید ۱۹، محدود است و کارشناسان میگویند این نشانهها احتمالا در بخش کمی از ۲ میلیون عفونت رسمی کووید ۱۹ در سرتاسر جهان مشاهده شوند. اما برای پزشکان، آنها مهم هستند زیرا برخی از نشانههای جدید ممکن است به درمان متفاوتی نیاز داشته باشند؛ درمانی که بهجای بدن، برای مغز طراحی شده باشد. اندرو جوزفسون، عصبشناس دانشگاه کاکیفرنیا در سنفرانسیسکو، میگوید:
داروهایی که ما از آنها برای درمان هر عفونتی استفاده میکنیم، ازنظر نفوذپذیری به سیستم عصبی بسیار متفاوت هستند.
بیشتر داروها نمیتوانند از سد خونیمغزی که دیوارهی مرزی زندهای در اطراف مغز است، عبور کنند. اگر ویروس کرونا بتواند در سد خونیمغزی رخنه کرده و نورونها را آلوده کند، میتواند یافتن درمان مؤثر بیماری را دشوارتر کند.
درحالحاضر، بسیاری از پزشکان درحال آزمایش رویکردی دوجانبه هستند. اول، یافتن یک داروی ضدویروسی که بتواند از سرعت تکثیر ویروس بکاهد. آنها اغلب این داروها را با استروئیدها ترکیب میکنند تا مانعاز فعالیت بیشازحد سیستم ایمنی و ایجاد التهابی شوند که خود نیز آسیبزننده باشد.
اگر پزشکان میدانستند که ویروس کرونا در مغز افراد مبتلا نیز وجود دارد، این امر موجب تغییر معادله میشد. برخلاف ریهها، مغز را نمیتوان به دستگاه تنفس مصنوعی وصل کرد.
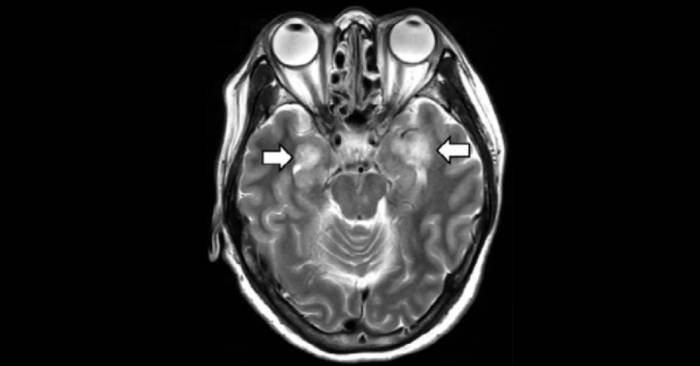 اسکن امآرای از بیمار زن مبتلا به کووید ۱۹، شواهدی از آسیب به بافت مغز را نشان میدهد
اسکن امآرای از بیمار زن مبتلا به کووید ۱۹، شواهدی از آسیب به بافت مغز را نشان میدهد
گزارشهای اولیه در این مورد که کووید ۱۹ روی سیستم عصبی مرکزی تأثیر میگذارد، در اواخر ماه فوریه بهصورت پیشچاپ، روی سرور medRxiv قرار گرفت که حاصل بررسی عصبشناسانی در شهر ووهان چین بود یعنی همانجایی که شیوع در آن آغاز شد. پژوهشگران با تجزیهوتحلیل سوابق سلامتی ۲۱۴ بیمار بستریشده در بیمارستان اتحادیهی دانشگاه علم و فناوری هواجونگ دریافتند که ۳۶/۴ درصد از این بیماران علائم مربوط به مشکلات سیستم عصبی را نشان میدادند.
شایعترین نشانههایی که آنها مشاهده کردند، درد عضلانی، سردرد، سرگیجه یا گیجی بود که در هر نوع عفونت ویروسی خصوصا در افراد مسنتر ممکن است بروز کند. معدودی از بیماران دچار سندرمهای عصبی متمایزتری نظیر سکته، تشنج طولانیمدت و از بین رفتن حس بویایی شده بودند. حداقل در برخی از بیماران، خصوصا در افرادی که دچار سردرد بودند، نشانههای عصبی روزها قبل از بروز سرفه و تب آغاز میشد. پژوهشگران در نسخهی داوریشدهی مطالعه که روز جمعه در مجلهی JAMA Neurology منتشر شد، نوشتهاند:
پزشکان باید عملکرد تغییریافته مغز را بهعنوان دلیلی برای انجام تست SARS-CoV-2 بهمنظور اجتناب از تأخیر در تشخیص یا تشخیص نادرست و پیشگیری از انتقال، درنظر بگیرند.
بهگفتهی پژوهشگران، عدم توانایی تشخیص علائم هشداردهندهی اولیه میتواند منجر به مرخص شدن بیماران شده و دیگران را درمعرض ویروس قرار میدهد. جوزفسون که یکی از نویسندگان تفسیری است که دربارهی مطالعهی مذکور در JAMA Neurology منتشر شده است، میگوید:
ما به مردم میگفتیم که عوارض اصلی بیماری جدید ریوی است، اما بهنظر میرسد تعداد نسبتا زیادی عوارض عصبی وجود دارد که بیماران و پزشکان باید از آن آگاه باشند.
اگرچه جوزفسون میگوید، اینکه ویروس SARS-CoV-2 موجب بروز برخی اختلالات عصبی میشود، نباید خیلی عجیب باشد. احتمال اینکه هرگونه عفونت ویروسی جدی روی سیستم عصبی مرکزی تأثیر بگذارد، وجود دارد، چه ازطریق عفونت مستقیم، چه بهشیوهی غیرمستقیم و ازطریق التهابی که براثر پاسخ سیستم ایمنی ایجاد میشود.
یکی از بزرگترین محدودیتهای این مطالعه آن است که نمیتواند بین این دو احتمال تمایز قائل شود. این امر تاحدودی ناشیاز واقعیتهای تلاش برای مستندسازی بیماری جدیدی است که درحال پنهانشدن زیر اولین موج شیوع است.
در بیمارستانهای ووهان که طی نیمهی اول فوریه پر از بیماران کووید ۱۹ بود، پزشکان اغلب مجبور بودند که روی توضیحات خود بیمار درمورد نشانههای خود تکیه کنند. کارهای زیادی بود که نمیتوانستند انجام دهند مانند تصویربرداری از مغز افراد، اندازهگیری فعالیت سیستم عصبی یا جستوجو بهدنبال نسخههایی از ویروس کرونا در مایع نخاعی. اما این نوع دادهها است که به کشف اینکه چه چیزی موجب اختلال عملکرد مغز در برخی بیماران کووید ۱۹ میشود، کمک میکند. در نبود چنین دادههایی، پژوهشگران مجبورند که شواهد ناقص و معدود موجود در گزارشهای موردی را بررسی کنند.
یکی از این گزارشها، گزارشی است که در تاریخ ۲۱ مارس در Cureus منتشر شد. یک مرد ۷۴ ساله هلندی با سابقهی بیماری مزمن ریه، پارکینسون و سکته، درحالیکه دچار سرفه و تب خفیفی بود، به اورژانس شهر بوکا راتون مراجعه کرد. رادیوگرافی قفسهی سینه، احتمال ذاتالریه را رد کرد و او به خانه فرستاده شد. اما ۲۴ ساعت بعد، درحالیکه دیگر صحبت نمیکرد و نمیتوانست تماس چشمی برقرار کند، به اورژانس برگشت.
نمونهگیری از بینی او نشان داد که دچار کووید ۱۹ است. اسکنهای مغز و آزمایشهایی که روی مایع نخاعی او انجام شد، علامتی از عفونت را نشان نمیداد. پزشکان او نتیجه گرفتند که SARS-CoV-2 برای حمله به نورونها از سد خونیمغزی عبور نکرده است.
یک مورد نیز در ۳ آوریل در مجلهی International Journal of Infectious Diseases تشریح شد: مرد ۲۴ سالهای که در مرکز ژاپن زندگی میکرد و سابقهی سفر نداشت، درحالیکه دچار سردرد، تب و خستگی بود به پزشک مراجعه کرد. نتیجهی آزمایش او برای آنفلوانزا منفی بود و او به خانه بازگشت. او سه روز بعد بهخاطر بدتر شدن سردرد و دچارشدن به گلودرد به کلینیک دیگری مراجعه کرد. رادیوگرافی قفسهی سینه چیزی را نشان نداد. چهار روز بعد او به حالت بیهوش روی استفراغ خودش بر کف زمین پیدا شد. او درون آمبولانس در مسیر رسیدن به بیمارستان دچار تشنج شد.
سیتی اسکن تورم مغز او را نشان داد. کارکنان بخش مراقبتهای بهداشتی نمونههایی از بینی و گلوی او گرفتند اما نتیجهی آزمایش SARS-CoV-2 منفی شد. آنها آزمایش را این بار با مایع مغزی نخاعی تکرار کردند و این جا بود که ویروس پیدا شد. پزشکان او نتیجه گرفتند که ویروس SARS-CoV-2 میتواند به سیستم عصبی مرکزی حمله کند.
پزشکان بیمارستان هنری فورد نتوانستند مایع نخاعی کارمند شرکت هواپیمایی را برای SARS-CoV-2 آزمایش کنند زیرا اشتباه در نمونهگیری از مایع نخاعی موجب شد خون وارد نمونه شود. پزشکان معالج این زن درحالیکه نتوانستند وجود ویروس را در سیستم عصبی مرکزی او اثبات کنند، چنین نتیجهگیری کردند که الگوی التهاب او با یک عفونت ویروسی سازگار است. الیسا فوری، عصبشناسی که در تشخیص بیمار نقش داشت، در مصاحبه با نیویورکتایمز گفت:
این ممکن است نشان دهد که ویروس میتواند در شرایط نادر مستقیما به مغز حمله کند.
پزشکان در بتن روژ (شهری در ایالت لوئیزیانا در آمریکا) نیز به دلیل دیگری نتوانستند، آزمایش مذکور را انجام دهند. بهگفتهی آسیا فیلاتوف، رزیدنت عصبشناسی که عضوی از تیمی بود که بیمار هلندی را درمان کردند، هیچ دستورالعمل دقیقی برای تشخیص ویروس در مایع نخاعی وجود ندارد که باید متفاوت از نمونههای سواب بینی یا خون باشد. فیلاتوف طی ایمیلی به مجلهی وایرد نوشت:
ما سعی کردیم با آزمایشگاهها و موسسات مختلفی در آمریکا تماس بگیریم. متاسفانه کمبود پروتکل و واکنشگرهای مورد نیاز برای انجام آزمایش وجود دارد و بیشتر آزمایشگاهها این قابلیت را ندارند.
جوزفسون میگوید که در هفتههای آینده و با تداوم افزایش ظرفیت آزمایش و کاهش تقاضا برای آزمایش سواب بینی، مخصوصا در شهرهایی مانند سانفرانسیسکو که در آن انتظار میرود موارد کووید ۱۹ طی همین هفته به اوج خود برسد، ممکن است این وضعیت تغییر کند.
دسترسی گستردهتر به آزمایش مایع نخاعی پزشکان را قادر میسازد تا این موضوع را دقیقتر مستندسازی کنند که وقتی بیماران کووید ۱۹ دچار نشانههای عصبی میشوند، چه چیزی در بدن آنها رخ میدهد. بدون دسترسی به چنین اطلاعاتی، هیچ راهی وجود ندارد که بدانیم گزارشهای مربوط به بیمارانی نظیر بیمار ژاپن، میشیگان و فلوریدا را چگونه تفسیر کنیم. جوزفسون میگوید:
موارد منفرد وسوسهانگیز هستند؛ اما میتوانند بهطور تصادفی همزمان با کووید ۱۹ رخ داده باشند.
استنلی پرلمان، میکروبشناس و پزشک بیماریهای عفونی در دانشگاه آیووا میگوید، اگر مشخص شود که SARS-COV-2 میتواند به مغز حمله کند، شوکآور نیست. در جریان همهگیری سارس در سال ۲۰۰۳ که جان ۷۷۴ نفر را گرفت، تنها چند مورد کالبدشکافی انجام شد. اما حداقل در ۸ مورد از آنها، آسیبشناسان قطعاتی از ویروس و ژنوم آن را علاوهبر ریهها، کلیهها، دستگاه گوارش و طحال، در مغز نیز پیدا کردند.
پرلمان میخواست بداند که چگونه چنین چیزی ممکن است اتفاق افتد. بنابراین او روی گیرندهای بهنام ACE2 تمرکز کرد که ویروس کرونای عامل سارس از آن برای وارد شدن به سلولهای انسانی استفاده میکند. در مطالعهای که در سال ۲۰۰۸ منتشر شد، پرلمان و همکارانش موشها را ازلحاظ ژنتیکی درجهت بیان این گیرندهی انسانی مهندسی کردند و سپس مقادیر کمی از ویروس سارس را درون بینی آنها پاشیدند. ویروس بهجای اینکه بهسمت ریهها پایین برود، با استفاده از نورونهای بویایی از حفرهی بینی بهسمت مغز رفت. وقتی ویروس به مغز رسید، بهسرعت گسترش یافت و موجب آسیب عصبی گستردهای شد که مرگ حیوانات را بهدنبال داشت.
چند سال بعد دانشمندان این کار را درمورد ویروس کرونای عامل مرس تکرار کردند. در هر دو مطالعه، ویروس نورونهایی را که در مناطق خاصی قرار داشتند، در اولویت قرار میداد. یکی از این مناطق، ساقهی مغز بود که در تنظیم تنفس غیرارادی نقش دارد.
ویروس کرونا جدید (SARS-CoV-2) نیز مانند خویشاوندان ژنتیکی خود از ACE2 بهعنوان دروازهی مولکولی برای ورود به سلولهای انسانی استفاده میکند. با اینکه کووید ۱۹ موجب مرگومیر بسیار زیادتری شده است، دررابطهبا آن، کالبدشکافی چندانی انجام نشده است و درموراد معدودی که این کار انجام شده است، عمدتا ریههای قربانیان مورد بررسی قرار گرفته است.
اما طبق گفتهی پرلمان، پژوهشگرانی در چین درون جمجمهی متوفیان کووید ۱۹ را به دقت مورد بررسی قرار داده و کشف کردهاند که ویروس کرونا در بافتهای مغز آنها پنهان شده است. این مطالعات کالبدشکافی هنوز منتشر نشده است، اما پرلمان میگوید این قویترین دادهای است که در حمایت از این احتمال که حداقل در موارد شدید، SARS-Cov-2 از سد خونی مغزی میگذرد، دیده است. او میگوید:
در این مرحله، من میگویم این احتمال وجود دارد که مواردی از حملهی ویروس به مغز وجود داشته باشد.
اما چیزی که بیش از همه موجب کنجکاوی پرلمان شده است، موارد شدیدی نیست که در آن بهنظر میرسد ویروس قادر به نفوذ به اعماق مغز باشد، بلکه موارد خفیفی است که در آن بهنظر میرسد چنین چیزی رخ نداده است؛ خصوصا مواردی که در آن فرد حس بویایی خود را از دست میدهد. دادههای اولیه حاکیاز آن است که این از دست دادن ناگهانی حس بویایی در ۳۰ تا ۵۰ درصد از عفونتهای کووید ۱۹ رخ میدهد. غالبا، این یکی از اولین نشانههایی است که ظاهر میشود و نشان میدهد ویروس SARS-CoV-2 ممکن است به سلولهای حسکنندهی بو که درون بینی قرار دارند، چسبیده و به آنها آسیب وارد کند. این نورونها در پیازهای بویایی ساکن بوده و از هرکدام از آنها بازویی منشعب و پوشیده از گیرندههای بو درون حفرهی بینی گسترش مییابد. پرلمان میگوید:
در اینجا، ویروس تنها سلولهای سیستم عصبی را که درمعرض دنیای بیرون قرار دارند، مورد بهرهبرداری قرار میدهد. اگر قرار باشد بیماری مغزی SARS-CoV-2 وجود داشته باشد، فکر میکنید که این گروه از سلولها درگیر آن هستند. اما هیچ مدرکی درمورد آن وجود ندارد. این افراد فقط حس بویایی خود را از دست میدهند و نه چیز دیگری را. این خیلی عجیب است.
هنوز کسی دقیقا نمیداند چرا چنین چیزی رخ میدهد. چرا بهنظر میرسد که ویروس بهجای رفتن به مغز مانند مطالعهی موشهای پرلمان، در بینی متوقف میشود. اما سرنخهایی درحال ظهور است. پژوهش جدید نشان داده است که شاید در انسانها اصلا چنین چیزی اتفاق نیفتد، زیرا برخلاف حیوانات آزمایشگاهی مهندسیشدهی پرلمان، بهنظر نمیرسد نورونهای بویایی انسان ACE2 را بیان کنند.
در دو پیشچاپ مستقل از هم که در اوایل همین ماه منتشر شده است، پژوهشگرانی از آمریکا، سوئیس، ایتالیا، بلژیک و بریتانیا محل احتمالی وجود گیرندهی ACE2 را در مجاری تنفسی و بینی، مکانیابی کردند. هر دو تیم از دانشمندان بهطور مستقل این گیرندهها را روی تعداد زیادی از سلولهای مختلف کشف کردند، اما نکتهی مهم این بود که گیرندههای مذکور روی نورونهای بویایی دیده نشدند.
تجزیهوتحلیل پژوهشگران نشان میدهد که ویروس میتواند سلولهای دیگری را در بینی آلوده کند. گروهی از پژوهشگران تحت هدایت عصبشناسان دانشگاه هاروارد فرض کردند که نقطهی حمله میتواند سلولهایی باشد که مویرگها را میپوشانند و در حفظ سد خونیمغزی نقش دارند. تیمی از دانشگاه ژنو حدس زدند که ویروس میتواند سلولهای تخصصی پشتیبان زندگی را که اطراف نورونهای بویایی را فراگرفتهاند و به بقای آنها کمک میکنند، مورد هدف قرار دهد. اگر هرکدام از این انواع سلولها آلوده شوند، ارتباط میان مولکولهای بو و نورونهای بویایی بهطور موقت مختل خواهد شد.
تأیید هریک از این مکانیسمها نیازمند مطالعهی بافتهای زندهی درون بینی بیماران کووید ۱۹ است. اما همانطور که پرلمان خاطرنشان میکند، پیدا کردن افراد دارای علائم خفیف که به پزشکان اجازه دهند که بهمنظور انجام پژوهش، از بافت بینی آنها نمونهبرداری کنند، دشوار است. برای بیشتر افراد، سواب مورد استفاده برای آزمایش ویروس نیز ناراحتکننده است.
تا زمانیکه مطالعات وسیعتری انجام نشود، پزشکان عمدتا خود باید نتیجه بگیرند که چگونه بیماران کووید ۱۹ را که دچار نشانههای عصبی هستند، تحت درمان قرار دهند. درحالحاضر، بهترین کاری که میتوانند انجام دهند این است که تجربیات خود را با دیگران به اشتراک بگذارند. در دیترویت، بیمار مبتلا به کووید ۱۹ که دچار شکل نادری از انسفالیت شده بود، اکنون در یک مرکز توانبخشی درحال بهبودی است. او هفتهی گذشته مرخص شد. فوری در بیانیهای که ازسوی بیمارستان منتشر شد، گفت:
من با احتیاط زیادی خوشبین هستم که او بهبود پیدا میکند.
فوری بر لزوم درنظر گرفتن نشانههای دیگر بیماری تأکید میکند و میگوید: «به ریهها نگاه کنید، اما مغز را فراموش نکنید.»








دیدگاه تان را بنویسید